宮崎県都城市の横山病院は泌尿器科に加え、新たに消化器科を併設。
- 泌尿器科
- 消化器科
- ☎0986-22-2806
宮崎県都城市の横山病院は泌尿器科に加え、新たに消化器科を併設。
 消化器科
消化器科大腸癌腹腔鏡下手術は、一言で言えば、おなかのキズを小さくして患者さんの手術直後の苦痛を和らげる手術です。
腹腔鏡下手術は、先ず、ポートと呼ばれる中空の管をおなか-腹部に刺し、ここから炭酸ガスを入れて腹部を膨らまします。このポートからCCDカメラを装着した腹腔鏡を挿入し、おなかの中-腹腔内を観察します。手術操作を行うためのポートを更に3カ所から4カ所挿入留置し、1カ所のポートから腹腔鏡で腹腔内を観察しながら、他のポートから入れた細長い腹腔鏡下手術用の手術器具を用いて手術を行ってゆく方法を腹腔鏡下手術と言います。
大腸癌に対して行う腹腔鏡下手術を大腸癌腹腔鏡下手術と言います。主な目的はおなかのキズを小さくすることです。
大腸癌腹腔鏡下手術の実際をご説明する前に、そもそも大腸癌手術がどのように行われるかをご説明いたします。
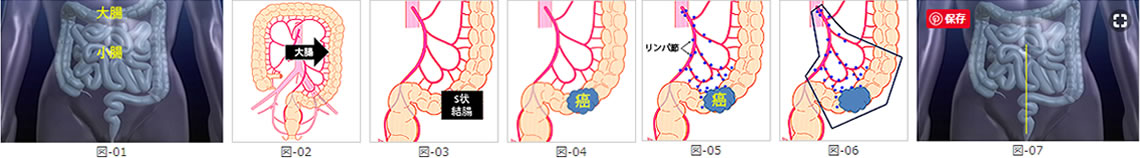
大腸はおなかの中で、長く、広がりを持った臓器(図-01、図-02)です。S状結腸(図-03)の進行癌(図-04)を想定すれば、所属するリンパ節(図-05)に癌が転移していることを考慮し、リンパ節を広範囲に切除する-これをリンパ節郭清と言う-必要があります。それに加え、大腸は癌から5cmから10cm以上離れた部位で切除する必要があり、大腸進行癌の手術では図-6に示すごとく、広範囲の大腸切除、リンパ節郭清が行われます。
このような手術を従来の開腹手術で行った場合、おなかのキズは図-07のようになり、大きくおなかを開ける必要があります。
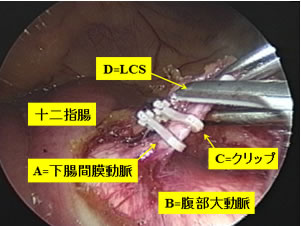
上の写真は、B=腹部大動脈というおなかの一番太い動脈から枝分かれしたA=下腸間膜動脈の根部でこれを切離する場面です。C=クリップを用いて血管の内腔を遮断しておいて、D=LCS(超音波凝固切開装置)という組織を超音波で凝固し切開する手術器具を用いて血管を切離します。
この操作を行っている様子は、おなかの外から見ると、下の写真のようになります。
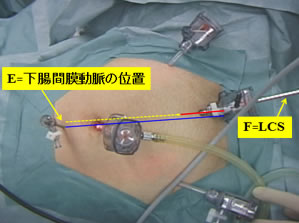
A=下腸間膜動脈が、おなかの表面では、お臍から約4cmの位置のE=下腸間膜動脈の位置にあたります。つまり、本来であれば、おなかの創は大きく、長い青線となるものが、腹腔鏡下手術操作でF=LCSの位置からEの部位の手術操作を行います。つまり、5mmの創から約40cm離れた部位の手術操作を行います。これらの手術操作の繰り返しによって、黄色い波線部分が短縮され、小さく、短い赤線部分がおなかの創となり、開腹創の縮小化が実現されます。
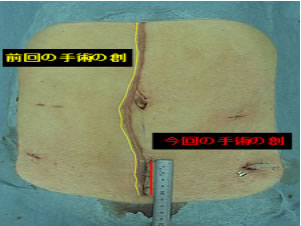
上の写真の黄色い線は以前に行われた開腹手術の創です。今回、直腸癌に対して大腸癌腹腔鏡下手術を行いました。赤い線が今回の手術の創です。その違いが一目瞭然であることがわかります。
画像をクリックすると大腸癌腹腔鏡下手術の概要をCGでご覧いただけます。
赤丸部分がS状結腸進行癌です。先に記載したとおり、進行癌であれば黄色い丸の部位のリンパ節郭清を行うため、通常の開腹手術では黄色い線のおなかの創が必要です。
大腸癌腹腔鏡下手術は、先ず、おへそから炭酸ガスを注入しておなかを膨らませることから始めます。
次に、ポートと称する中空の管を4カ所から5カ所おなかに刺します。
この一つから腹腔鏡を差し込みおなかの中をモニターを通して観察します。
腹腔鏡でよく観察しながら、別のポートから鉗子を入れ、臓器を把持し、また、別のポートからははさみをを入れ、組織を切ったり、クリップで血管を挟み止血を行います。そして、血管を切離します。
これらの操作を繰り返すことによって、従来の手術では必要であった大きな創がご覧の通り小さくできます。この小さな創より切除された大腸とリンパ節を取り出します。
従来の開腹手術では10cmから20cmのおなかのキズ-開腹創が必要とされましたが、腹腔鏡下手術を行うと、3cmから6cm程度のおなかのキズ-開腹創で済みます。
おなかのキズを小さくする-開腹創の縮小化により、①手術直後の痛みが軽減されます。 ②痛みが少ないと、従来より早くベッドから離れることができ、早期離床が可能となります。③早期離床により、回復が早まり、排ガス・排便の早期化、 ④早期の食事開始、⑤早期退院が実現でき、⑥早期の社会復帰が可能となります。これが「低侵襲手術」と言われるゆえんです。
手術後の痛みが少ないことを始めとした低侵襲性によりもたらされる術後在院日数の短縮化は、患者さん本人に止まらず、ひいては、全体としての医療費の削減につながるものと期待され、大腸癌腹腔鏡下手術を含む鏡視下手術は「21世紀の治療法」とまで言われています。
大腸癌腹腔鏡下手術を行わない外科医は「手術直後の苦痛なんて1年たてば意味のないこと!」と言います。私たちは、「手術直後の苦痛の軽減こそが患者が先ず望むものである」との考えに立っています。
今や、大腸癌腹腔鏡下手術を行っている施設は多数あります。ただ、ものごとは「やっているからいい」と言うものではありません。全国平均では、大腸癌全手術例に対して、大腸癌腹腔鏡下手術が行われているのは30%前後に過ぎません。
そこで、患者から見た大腸癌腹腔鏡下手術の治療成績の判断の目安を記載いたします。先ず、ある施設での今までの大腸癌腹腔鏡下手術のトータルの数-大腸癌腹腔鏡下手術経験症例数が問題となります。次に、1年間の大腸癌手術例が何例あり、その内、大腸癌腹腔鏡下手術が何例に行われているか?この割合を腹腔鏡実施率と言います。大腸癌腹腔鏡下手術はある程度以上の技術が必要とされる手術であり、腹腔鏡下手術を行っている最中に何らかの原因で従来の開腹手術に移行せざるを得ない場合があります。このような例を開腹移行例と言い、その率を開腹移行率と言います。大腸癌腹腔鏡下手術は慣れが必要な手術と書きましたが、慣れが必要な故に腹腔鏡下手術を行っている最中に不都合を来す場合-偶発症と言う-もあります。大腸癌腹腔鏡下手術実施例に対する偶発症の割合を偶発症率と言います。従って、大腸癌腹腔鏡下手術の目先の成績-短期成績では、経験症例数が多く、腹腔鏡実施率が高く、開腹移行率と偶発症率が低い方が成績が良いことになります。
私-沢田 寿仁と横山 剛の大腸癌腹腔鏡下手術の治療成績を虎の門病院における経験症例からお示しします。
2010年03月31日の時点で沢田が虎の門病院消化器外科部長として経験した大腸癌手術例は5180例であり、大腸癌腹腔鏡下手術経験症例数は2258例と、全国トップクラスと思われます。2007年から3年間の腹腔鏡実施率は96.5%、開腹移行率は0.2%、偶発症率は0%でした。要約すれば、大腸癌のほとんどの患者さんに大腸癌腹腔鏡下手術を行っていることがわかります。
当院で開始した大腸癌腹腔鏡下手術についても、その成績の一端をようやくご報告できるまでになりました。
2015年04月で6年目に入りますが、大腸癌手術例とその内の大腸癌腹腔鏡下手術の症例数ー()内、赤字ーをみると、2010年−9例(8例)、2011年−27例(26例)、2012年ー16例(15例)、2013年ー37例(37例)、2014年−52例(51例)と、大腸癌手術例全体の97.2%に大腸癌腹腔鏡下手術を行っています。2014年12月08日の読売新聞に2013年分の症例が掲載されるまでになりました(宮崎県下では2病院のみ)。
因みに読売新聞の調査によれば、大腸癌腹腔鏡下手術の実施率(大腸癌手術例に対する腹腔鏡下手術の割合)は、2006年ー18%、2007年ー24%、2008年ー31%、2009年ー35%、2010年ー39%、2011年ー45%、2012年ーデータなし、2013年ー51%と全国的には穏やかに増加傾向にあります。
当院での97.2%という数字がいかに大きなものかは、読売新聞の調査からご理解いただけると思います。
次に、「医者-『大腸癌腹腔鏡下手術を行いました』。患者-『よかった』。」では物事はすみません。なぜか? 大腸癌腹腔鏡下手術は、申し上げるまでもなく、「大腸-癌」に対する手術ですから、癌が治るかどうかが最も重要で第一番の事柄であり、「大腸癌腹腔鏡下手術を行うかどうか」は、患者にとって当面の重大事ではあるものの、けっして「第一番」ではないことはよくよくご理解下さい。そこで、大腸癌腹腔鏡下手術の「癌の手術」としての治療成績を見るには長期予後を見る必要があります。「癌の手術」の長期予後の評価として用いられるのが「5年生存率」です。「5年生存率」とは、癌の手術を受けてから5年後に患者さんが生存している割合を言います。人間は癌だけで死ぬわけではないので「5年生存率」が絶対とは言えませんが最も重要な評価基準です。
下記のデータは私どもの大腸癌腹腔鏡下手術の5年生存率を全国集計と比較したものです。結腸癌、直腸癌それぞれをstage別に比較してあります。
| stage | 0 | I | II | IIIa | IIIb | IV |
|---|---|---|---|---|---|---|
| 腹腔鏡 | 100 | 98 | 94.2 | 91.7 | 80.6 | 50.6 |
| 全国集計 | 97.1 | 96.8 | 87.2 | 80.3 | 68.3 | 22.6 |
| stage | 0 | I | II | IIIa | IIIb | IV |
|---|---|---|---|---|---|---|
| 腹腔鏡 | 83.3 | 98.9 | 95.4 | 85.9 | 77.9 | 44.3 |
| 全国集計 | 96 | 96.1 | 86.2 | 76.73 | 63.5 | 20.2 |
結腸癌、直腸癌のいずれのstageにおいても、少なくとも、全国平均より劣っていないことがわかります。
私どもの経験症例の実施率、開腹移行率、偶発症率の短期成績、5年生存率の長期成績のいずれから見ても、大腸癌腹腔鏡下手術が安全、正確、かつ、確実に行われていることがわかります。
マスコミはもとより、この手術の経験のない、あるいは、経験の少ない医師は、大腸癌腹腔鏡下手術を「特別な手術方法」と捉えている向きが未だに多いようです。もちろん、大腸癌腹腔鏡下手術を、安全、かつ、確実に行うには、多くの経験を積み、高度の技術を通常の技術へと平準化する努力が必要です。ただ、経験の積み重ねによって、「高度の技術」が「通常の、日常的な技術」へと変化していきます。
当院では、虎の門病院での少なからぬ経験を元に、大腸癌腹腔鏡下手術は「通常の、日常的な技術」となっていると自負しています。
大腸癌腹腔鏡下手術は、大腸癌の手術を行うに当たっての「一つの手段、手技に過ぎず」、「特別、特殊な手段、手技ではありません。」もちろん、大腸癌腹腔鏡下手術という手段、手技を用いずとも大腸癌の手術を行うことはできます。
大腸癌の手術に、大腸癌腹腔鏡下手術と従来の開腹手術の区別が存在するわけではなく、それぞれが「相互に補完しあう手術手技、手術手段である」との位置づけです。
それでは、大腸癌腹腔鏡下手術は何のために存在しているか?
「開腹創の縮小化」を初めとした低侵襲手術を実現することにより、術後の苦痛を少しでも和らげ、術後在院日数を短縮することにその目的の多くがあります。
大腸癌腹腔鏡下手術の最大の目的は「開腹創の縮小化」ですが、多くの経験を積んでくると、大腸癌腹腔鏡下手術手技が従来の開腹手術手技よりも安全、容易、確実に出来るようになってきました。脾弯局部や骨盤内直腸の剥離、授動術がそれです。手術手技の点でも多くの場面で大腸癌腹腔鏡下手術が従来の開腹術を超えたと言っても過言ではありません。
医師の中でも、「大腸癌腹腔鏡下手術を行った患者にとって、1年後に何のメリットがあるのか?」との意地の悪い質問をする人がいます。我々は即座にこう答えます。「おなかの傷が小さいことを除けば、1年後には何のメリットもないかもしれない。」と。「過ぎ去ってしまえば、手術直後の事なんて大きな事ではない」と密かに思っている医療関係者も未だに多いと思われます。
私どもは、手術直後の患者の0にはできない苦痛を少しでも和らげるために、多大な努力を払い、日本の医療システムでは費用に計上できない高価な機材を用いて大腸癌腹腔鏡下手術を一生懸命行っています。
大腸癌腹腔鏡下手術の適応とならない場合には次のような場合があります。
非治癒手術例、癒着例、他癌合併例、腸閉塞例、他臓器浸潤例、腹膜炎例、心疾患や呼吸器疾患、他の重篤な合併症の合併例等です。
非治癒手術例とは、大腸癌が高度に進み、癌が取り切れない場合を言いますが、このような場合には開腹創の縮小化が困難であり、開始当初は適応としていなかったのですが、近年はこのような症例でも積極的に大腸癌腹腔鏡下手術を行っています。
癒着例とは、多くは開腹手術の既往があり、おなかの中の腸管癒着が強い例で、癒着の剥離が困難な場合や長時間を要する場合には開腹手術を行います。
他癌合併例とは、おなかの中の他の癌-胃癌等を同時切除する場合で、開腹創の縮小化が困難であれば適応とはなりません。
腸閉塞例は、大腸癌のため腸閉塞状態で手術となる場合で、おなかの中が拡張した腸管で満たされているため適応となりません。
他臓器浸潤例とは、大腸癌が周辺臓器に浸潤して大きな腫瘍塊を形成しているため適応となりません。
腹膜炎例は、腹膜炎の状態で緊急手術となる場合で、機敏な対応が必要で適応となりません。
心疾患や呼吸器疾患、他の重篤な合併症の合併例では、迅速な手術が求められる場合は適応となりません。